死産とは
~still birth~
死産とは、本来妊娠の期間に関わらず、胎児が母体から分娩する前に死亡することを言います。
厚生労働省では、「妊娠4ヶ月以降(妊娠12週)以降の死児の出産」と定義しています。
しかし、この週数というのは特に医学的根拠などはなく、行政機関の便宜上できた規則なのです。
また、死産と合わせてよく出てくる言葉として「周産期死亡」という定義もあります。
「周産期」とは、妊娠22週目以後の死産と早期新生児死亡(出生後1週間未満)のことを指します。
死産の確率について
2017年度の出生数は949,065人に対し、
死産は20,558人(2.1%)。つまり
50人に1人の割合で死産が起こっています。
周産期死亡は3,308人(0.3%)
およそ333人に1人の割合です。
死産の内訳として、自然死産が9,738人、人工死産が10,620人となっており、人工死産が少し上回っているという状況です。
人工死産というと、経済的な都合による「中絶」と思われる方が多いのですが、現実はそれだけではなく、「母体保護の観点」であったり、「やむを得ない事情」で、人工死産になるケースも多くあります。
死産数は減少傾向ですが、出生数も減少しているので、死産する比率と考えるとほぼ横ばいで大きな変化はないといえます。
ただ、世界を見渡して見ても、日本の「周産期医療」はとても優秀です。
世界の先進国と比較すると、「周産期死亡率」は
アメリカの約1/3、
フランスの1/5
と極めて低いという結果が出ています。
「妊産婦の死亡率」も、海外と比べて低いという結果が出ていることから、日本の周産期医療は、最も安全なレベルとあるといえます。
しかし、世界でトップレベルの日本の周産期医療であっても、50人に1人は死産しているというのが現実です。
また、妊婦の取り巻く環境の変化などもあり、早産を含めハイリスクな妊娠が増加傾向であることを考えると、まだまだ課題は沢山あるといえます。
*数字は厚労省のデータ参照
死産の原因(周産期死亡の原因)について

日本もここ10年くらい日進月歩で産科医療が進んでいるように感じます。
産科医療は進んできていますが、それでも周産期に胎児が亡くなる場合、原因不明ということは多くあります。
日本産婦人科学会のデータ(サンプル数が全出生数の1/2)よると周産期死亡の原因は以下のようになります
1. 形態異常 20.9%
2. 常位胎盤早期剝離(胎盤異常含む) 13.1%
3. 臍帯(さいたい)の異常 11.3%
4. その他 24.4%
理由がはっきりわかっていない 30.3%
その他は、周産期の感染、非免疫性胎児水腫、低出産体重などあります。
世界の中でも、周産期死亡率が低い日本でも30%以上が原因不明という状況です。
このことを踏まえ、私たちは、死産が起こる原因を知ることで、少しでも、今後の死産や周産期死亡の確率を下げることが重要になると考えます。
形態異常
形態異常とは、赤ちゃんが成長過程のなかで、体や内臓の形や働きが正常ではない状態(奇形)で育つ病気です。
形態と聞くと「見た目」のイメージを考える人もいると思いますが、どちらかというと、目に見えない心臓や臓器などの異常のことを指します。
重度でなければ生まれてくることもできますし、生まれたのち治療することも可能です。
この形態異常は、遺伝性のものは少なく再発もほとんどないといわれています。
また妊娠初期に葉酸を摂取することが、予防効果が期待できるとされています。
常位胎盤早期剥離 (じょういたいばんそうきはくり)
常位胎盤早期剥離とは、子宮内の赤ちゃんへ栄養を届ける役目である胎盤がはがれることによる出血する病気です。
胎盤は血管の固まりであり、たくさんの血管が集合しています。
症状として、主に性器からの出血し、激しい腹痛などを引き起こします。
その出血により、赤ちゃんへ酸素や栄養がいきわたる量が減少し、合併症などを引き起こすリスクが高まります。
この胎盤早期剥離は、再発する可能性が高いとされているにも関わらず、原因が解明されていません。
高血圧(妊娠高血圧も含む)や高齢出産、血液凝固や喫煙者は、通常よりリスクが高まりますので特に気をつける必要があります。
また、胎盤早期剥離の妊婦は、食事に気を遣い、安静にすることが非常に重要とされています。
可能であれば、妊娠中の管理入院なども選択肢として考えるべきです。
臍帯(さいたい)の異常
臍帯とは、一般的にいうへその緒のことです。
赤ちゃんとお母さんの胎盤をつないでいる臍帯を通じて、赤ちゃんはお母さんから酸素や栄養を受け取る重要な役目を果たしています。
臍帯は、長さ50~60cm、太さ2cm位と小さいため、臍帯のトラブルにより赤ちゃんに影響を及ぼします。
臍帯異常の主な例として、臍帯が、胎盤から出ている位置の異常や、通常3本ある血管が2本しかないという異常です。
他にも、臍帯のねじれに関する異常や赤ちゃんに多く巻き付く異常などもあります。
なお臍帯異常は、偶発的なことが多く、再発リスクが少ないといわれています。
その他の死産の原因となりうるリスク
多胎妊娠 双胎間輸血症候群 5.1%
多胎妊娠とは双子や三つ子を妊娠することです。
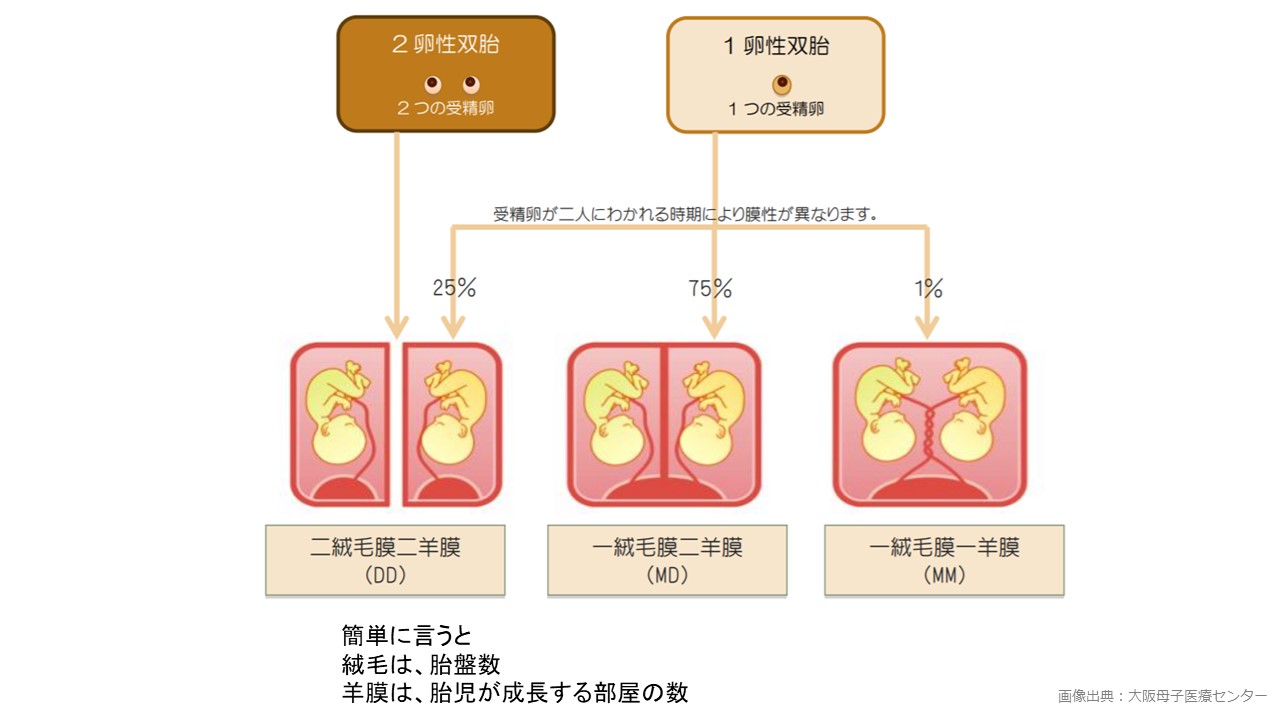
双胎間輸血症候群とは、双子の赤ちゃんで片方は羊水が多く、もう片方は羊水が少なくなっている状態です。
赤ちゃんは、上記で説明の通り、へその緒(臍帯)を通じて、お母さんから栄養や酸素を受け取ります。
一卵性の双子の赤ちゃんで、ひとつの胎盤を共有している(一絨毛膜二羊膜双胎)場合、血液が胎盤を通じ、行き来している状態となります。
この血液の循環がうまくいかないと、一人(供血児)は血液が足りないため、尿を作れない(=羊水が少ない)状態となり、もう一人(受血児)も血液が多いため、尿をたくさん作る(=羊水が多い)状態となります。
病状が進行すると、羊水が少ない赤ちゃんは、発育不全や低酸素状態になり、羊水が多い赤ちゃんは、心不全や胎児水腫になるなど、二人ともにリスクが生じます。
双子の赤ちゃんが、ひとつの胎盤を共有している(一絨毛膜二羊膜双胎)場合、約10%が発症するといわれています。
多胎妊娠は注意点が多くあるため、単胎よりも妊婦検診の回数増やしている病院が多いですが、少しでも異常があれば、定期健診に限らず受診するべきです。
また場合によっては管理入院も検討することをおすすめします。
多胎妊娠は多くの場合、早産や帝王切開になることが考えられます。
通常分娩を希望していたとしても、帝王切開ができる病院、NICUがある病院になる可能性を考えたほうがよいでしょう。
胎児水腫(たいじすいしゅ) 3.4%
胎児水腫とは、赤ちゃんの胸やお腹などに水がたまり、全身むくんでいる(水ぶくれ)状態のことを指します。
原因の多くは、お母さんと赤ちゃんの血液型の違いによるものです。
血液型が異なることで、赤ちゃんが貧血をおこし、水腫となります(免疫性胎児水腫)。
その他にも、奇形や不整脈などが原因となるものもありますが、原因不明のものもあります。
この胎児水腫が怖いのが、有効な治療法が確立されていませんので、出生後の治療となります。
よって出産ができない状況で発症してしまうと死亡する確率が極めて高いといえます。
感染症 3.0%
妊娠中は、一般的に免疫力が低下する傾向にあるため、感染症にかかりやすくなります。
重症化した場合、赤ちゃんに障害や死産の原因ともなります。
基本、感染による早産・死産は、基本、妊婦自身の責任はないといえます。
ただ、下記のものは、予防できる可能性がありますので、少しでもリスクを減らすためにも以下のものは注意していただく必要があります。
- 食品(加熱殺菌していないチーズ、生ハムなど)
- 覚せい剤などの薬物、飲酒・喫煙
- 麻疹(はしか)や風疹(ふうしん)
- 性病
感染症は完全に防げるものではありません。
体の異常を感じたら、定期健診まで待つのではなく、早めに受診することが非常に重要です。
再発防止策としては、妊娠中は十分な睡眠をとるなど、少しでも免疫力を上げること、一般的に妊婦によくないといわれてる食品は避けること、不必要に人が多く集まるところにいかないなどが必要です。
妊娠高血圧症候群 1.4%
妊娠高血圧症候群は20人に1人が起こる病気です。
普段は高血圧ではないにも関わらず、妊娠することで高血圧の症状が現れることを妊娠高血圧症候群といいます。
発症すると、血液の流れが悪くなるため、赤ちゃんに酸素や栄養が十分に行き届かないことで発育に影響を及ぼしたり、母体への影響があります。
普段から高血圧の人のみならず、低血圧の方も、妊娠高血圧になる可能性があるので注意が必要です。
一般的に、血圧が、上(収縮期)が160mmHg/下(拡張期)が110mmHg以上の場合、妊娠高血圧の中でも重症といえます。
なお、病気になる原因は不明で、根本的な予防法や治療方法も確立されておらず、現在も研究されています。
リスク回避として、きちんとかかりつけ医の妊婦検診をしっかり受け、周産期管理をすることこそ、最大の予防と言えます。
低出産体重 5.4%(上記原因を除く)
身体の機能が、成熟されていない(低体重の)状態で生まれてくる赤ちゃんのことを指します。
低出産体重の原因は、さまざまです。
胎児の先天性異常やお腹の中で発育できないことより起こりますが、妊婦の喫煙や飲酒、栄養不足のこともあります。
現在日本では、出生率は下がっているにもかかわらず、低体重児は増加傾向にあります。
低体重について
一般的に2500g以下で生まれた赤ちゃんは、低体重児(低出生体重児)に分類されますが、現在生まれてくる赤ちゃんの約1割近くは低体重で生まれてきます。
原因のひとつとして、帝王切開が増えたということがいえます。
帝王切開で赤ちゃんを産む場合は、陣痛がきたら緊急手術をしないといけないため、通常の出産予定日よりも早く分娩手術し(お腹から出し)ます。
また、上記の胎盤剥離(たいばんはくり)や妊娠高血圧症候群など早産にならざる負えない状況。双子(多胎妊娠)や羊水過多症など、早く出産(治療)した方がいい場合などの要因もあります。
しかしながら、「低体重児」の早産児は、現在医療の進歩により、大きな問題ではありません。
それよりも、赤ちゃんが母体にいた期間「在胎週数が短い」早産児のほうが注意が必要です。
早産であっても、在胎週数35週以上が理想ですが、30週(1500g)未満の赤ちゃんでも、新生児集中治療室(NICU)で養育することができ、死亡や重度障害が残る可能性が格段に減少しています。
在胎週数が22週以後(周産期)、 最先端の新生児医療と専門医が整っている環境下で出産した場合、赤ちゃんが助かる可能性が高いといわれています。
在胎週数28週以上であれば、死亡リスクが少なく、障害等が残らないで生まれてくる可能性が高いといえます。
在胎週数は、少しでも長い方がいいですが、最低28週、母体(子宮内)で育てることが目標となります。
まとめ
妊娠をした時、自分の赤ちゃんが無事にうまれてくることを誰もが願いますが、現実は、全員がそうではありません。
死産や周産期で赤ちゃんがなくなる悲しみは計り知れないものがあります。
また、悲しい経験をした方は、なぜ私だけという気持ちになります。
未来に、こんな悲しい出来事を少しでも減らすせるように、死産の確率・原因を知っておくことで、あなたのお役に少しでもたてれば。

